Ce trebuie să ştii despre ciroza hepatică
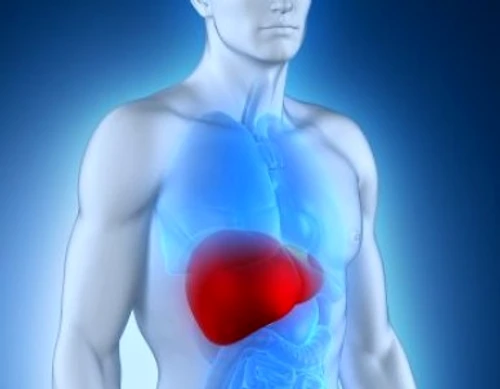
Boală hepatică progresivă, ciroza evoluează pe o perioadă îndelungată, 10-15 ani, când ajunge într-un stadiu ireversibil. Afecţiunea se caracterizată prin prezenţa unui ţesut fibros care înconjoară celulele hepatice normale, iar aspectul nodular al ficatului alterează funcţiile acestui organ.
Abuzul de alcool şi infecţia cu un virus hepatitic (B sau C) sunt cel mai frecvente cauze (90%) care duc la dezvoltarea cirozei. Diagnosticul este pus adesea la marii băutori de alcool (160 g alcool/zi, timp de 15 ani, la bărbaţi, şi 60 g alcool/zi, timp de 10 ani, la femei).
Este bine de ştiut că afecţiunea mai poate fi cauzată şi de: hepatita autoimună (sistemul imunitar atacă propriile celule), acumularea de grăsimi în ficat (steatoza hepatică nonalcoolică), unele afecţiuni ereditare (boala Wilson), precum şi de expunerea la substanţe toxice. Ficatul mărit, semn de boală În fază incipientă, ciroza nu prezintă simptome. Pe măsură ce boala avansează, apar: umflarea şi întărirea ficatului (care duce la umflarea abdomenului), oboseală accentuată, creşterea uşoară a temperaturii, slăbirea bruscă, edeme la nivelul membrelor inferioare, înroşirea palmelor şi a tălpilor, din cauza dilatării vaselor mici de sânge.
S-a mai constatat că, la bărbaţi, pot apărea o atrofie a testiculelor şi câteva semne de feminizare (dezvoltarea exagerată a glandei mamare), precum şi lipsa dorinţei sexuale.
La femei, printre simptome se numără şi tulburările menstruale, mai precis absenţa menstruaţiei. În stadii avansate, apare şi icterul. Pentru depistarea cirozei este nevoie de analize de sânge, precum şi de ecografie, diagnosticul fiind pus cu ajutorul biopsiei.
Pe lista complicaţiilor apărute în caz de ciroză alcoolică se numără ascita, care constă în acumularea de lichid în abdomen. De obicei, prezenţa ascitei indică un stadiu avansat al bolii. O altă complicaţie este encefalopatia hepatică, manifestată prin incapacitatea ficatului de a mai elimina toxinele.
De asemenea, pot apărea complicaţii hematologice, cum ar fi o anemie cauzată de carenţa de acid folic ori scăderea numărului de leucocite. Afecţiunea poate fi însoţită şi de varice esofagiene, cu risc de rupere, implicit, de hemoragie. Din păcate, ciroza poate creşte şi riscul de cancer al ficatului.
Obiectivul principal al tratamentului în ciroză este încetinirea evoluţiei bolii. Este de la sine înţeles că persoanele cu ciroză nu ar mai trebui să consume alcool.
Este nevoie, de asemenea, de adoptarea unei diete bogate în vitamine şi alţi nutrimenţi, care să ajute la regenerarea celulelor ficatului. Pacieţii trebuie să consume alimente proaspete sau fierte, coapte sau pe grătar, fără conservaţi şi condimente, să reducă aportul de sare, să evite prăjelile, dulciurile, să renunţe la sucuri acidulate şi la alimentele fierbinţi sau reci.
De asemenea, e bine ca alimentele să fie bine mestecate înainte de ingerare, iar ultima masă să fie servită cu 2 ore înainte de culcare. În funcţie de stadiul şi de tipul de ciroză, se face tratament individualizat. Se ţine cont şi de prevenirea sau reducerea altor complicaţii, cum ar retenţia de lichide şi insuficienţa hepatică. O soluţie de tratament este transplantul hepatic.
Aproximativ 40% din pacienţii cu ciroză hepatică non-alcoolică prezintă deficite vitaminice ale vitaminelor liposolubile (A, E), 20% deficit de acid folic, iar 10% deficite ale complexului vitaminic B (acid nicotinic, tiamină, riboflavină, piridoxină, vitamina B12).
Aceste carenţe sunt mai frecvente şi mai severe la pacienţii cu ciroză alcoolică. Ele sunt cauzate de insuficienţa hepatică, diminuarea rezervelor hepatice, restricţiile dietetice şi de malabsorbţie.